S primarijem Jožetom Pretnarjem, dr. med., specialistom hematologije, s Kliničnega oddelka za hematologijo v UKC, smo se tokrat pogovarjali o načinih, indikacijah, zapletih in nadaljnjih možnostih pri presajanju krvotvornih matičnih celic.
Presajanje krvotvornih matičnih celic (v nadaljevanju PKMC) se je v zadnjih štiridesetih letih uveljavilo kot najuspešnejše zdravljenje prej večinoma neozdravljivih bolezni krvotvornih organov, predvsem levkemij. Poleg levkemij se PKMC vse bolj uspešno uporablja pri zdravljenju tudi drugih krvnih bolezni, predvsem malignih limfomov in diseminiranega plazmocitoma, pri zdravljenju nekaterih drugih rakavih bolezni pa tudi drugih, na primerih avtoimunskih.
»Sprva smo presajali matične celice, ki smo jih dobili iz kostnega mozga, zato se je uveljavil pojem presaditev kostnega mozga. Danes pa PKMC večinoma opravimo z matičnimi celicami, ki jih pridobimo s posebnim postopkom stimulacije in zbiranja iz venske krvi. Prav tako je možno iz popkovnične vene po rojstvu posteljice zbrati zadostno količino KMC za presajanje pri otrocih. Te celice lahko shranijo v javnih bankah in se jih uporabi za nesorodne alogenične PKMC, lahko pa jih svojci shranijo za morebitno kasnejšo avtologno presaditev. Potencialno bodo morda te celice lahko uporabljali pri zdravljenju degenerativnih bolezni – v tako imenovani regenerativni medicini.«
Načini presajanja krvotvornih matičnih celic
Poznamo dva načina PKMC. Pri alogenični PKMC je dajalec oseba, ki je z bolnikom skladna v antigenih sistema HLA. Največkrat so to najožji sorodniki (sestre, bratje). Če bolnik nima sorodnega HLA skladnega dajalca, pride v poštev tudi presaditev skladnega nesorodnega dajalca, ki ga poiščemo v mednarodnih registrih prostovoljnih darovalcev kostnega mozga. Danes je po svetu že skoraj petnajst milijonov registriranih prostovoljnih nesorodnih darovalcev KMC.
Drugi način je avtologna PKMC, pri kateri presadimo v določenem obdobju zdravljenja bolnikove lastne KMC, ki smo jih zbrali in zatem shranili zmrznjene v tekočem dušiku.
Kakšne so napovedi zdravljenja s PKMC?
Zaradi hitrega napredka in kratkega obdobja opazovanja pri nekaterih načinih PKMC, se napovedi za ta način zdravljenja hitro spreminjajo.
Alogenična sorodna PKMC je primerna za bolnike, ki so stari do 55 let, ter primerna za zdravljenje akutnih levkemij, nekaterih mielodisplastičnih sindromov in hude aplastične anemije. Vedno pogosteje, čeprav še ne rutinsko, izvajamo alogenične presaditve pri bolnikih z diseminiranim plazmocitomom in malignimi limfomi, predvsem NeHodgkinovimi.
Alogenična nesorodna PKMC je primerna za bolnike, ki so mlajši od 45 let. Indikacije in tudi uspešnost zdravljenja so primerljive sorodni alogenični PKMC.
Avtologna PKMC je primerna za bolnike, stare do 65 let, za bolnike z diseminiranim plazmocitomom, Hodgkinovimi in NeHodgkinovimi limfomi ter nekaterimi oblikami akutne levkemije. Prednosti tovrstnega zdravljenja pri zdravljenju malignih novotvorb (rak dojke, nevroblastom, germinalni tumorji itd.) še niso dokončno ovrednotene. Z avtologno PKMC eksperimentalno zdravijo rezistentne oblike nekaterih avtoimunskih bolezni, kot so multipla skleroza, sistemski lupus, sistemska skleroza, revmatoidni artritis itd.
Zbiranje krvotvornih matičnih celic
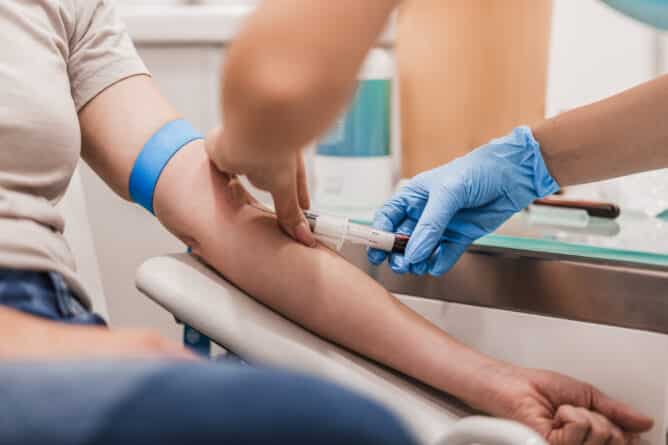
Primarij Pretnar: »KMC lahko zbiramo iz kostnega mozga ali periferne krvi. Pri zbiranju KMC iz kostnega mozga opravimo poseg v operacijski dvorani v aseptičnih pogojih. Pri odvzemu je darovalec v splošni anesteziji. Kostni mozeg, ki je pomešan s krvjo, odvzamemo s številnimi punkcijami obeh zadnjih trnov črevnice, tako da zberemo zadostno količino celic.
Danes v več kot 90 % primerov zberemo matične celice iz venske krvi. V normalnih razmerah matičnih celic v periferni krvi skoraj ni in jih je treba s posebnim postopkom – mobilizacija iz kostnega mozga – spraviti v kri. Za mobilizacijo uporabljamo posebna zdravila (rastne dejavnike krvnih celic bele vrste), ki jih dajemo v obliki podkožnih injekcij, običajno pet dni pred začetkom zbiranja. Matične celice zbirajo s posebnim postopkom, imenovanim citafereza. Postopek opravijo na Zavodu RS za transfuzijsko medicino v Ljubljani. Postopek zbiranja traja več kot tri ure. Krvotvorne matične celice, zbrane iz kostnega mozga ali iz periferne krvi, vrnemo bolniku v periferno veno v obliki transfuzije. Če gre za avtologno PKMC, matične celice po odvzemu zmrznemo in shranimo v tekočem dušiku. Tako zmrznjene celice so uporabne več let. Pred presaditvijo jih odmrznemo in vrnemo v periferno veno. Krvotvorne celice lahko zberemo tudi iz popkovnične vene iz posteljične krvi neposredno po rojstvu posteljice in jih shranimo za sorodno, nesorodno ali avtologno PKMC.«
Kdo je lahko darovalec?
Pri presaditvi je darovalec sorodnik (sorodna alogenska presaditev). Kadar med družinskimi člani ni ustreznega darovalca, pride v poštev presaditev kostnega mozga, ki ga daruje nesorodnik (nesorodna alogenska presaditev).
Darovalec kostnega mozga mora biti povsem zdrav. Starost darovalca pri sorodni presaditvi ni omejena, le v primeru mladoletnih darovalcev mora poleg roditeljev dati soglasje za odvzem kostnega mozga tudi etična komisija. Nesorodni darovalec je lahko vsaka zdrava oseba med 18. in 55. letom starosti.
»Slovenski register nesorodnih darovalcev kostnega mozga Slovenija Donor, ki deluje v okviru Centra za tipizacijo tkiv na Zavodu RS za transfuzijsko medicino na Šlajmerjevi v Ljubljani, vabi vse, ki želijo postati morebitni darovalci kostnega mozga za kateregakoli bolnika na svetu, da se vpišejo vanj. Povezan je z vsemi svetovnimi registri in v njem je registriranih preko 15.000 tipiziranih slovenskih nesorodnih darovalcev. Preko teh registrov iščemo nesorodne dajalce za slovenske bolnike,« še pove primarij Pretnar.
Priprava bolnika na presaditev – kondicioniranje
Priprava bolnika na presaditev je pravzaprav intenzivno zdravljenje bolezni in obenem imunosupresija. Priprava je do neke mere odvisna tudi od bolezni in načina PKMC – ali je ta alogenična ali avtologna. Bolnika pripravimo na presaditev s kombinacijo citostatikov ali z obsevanjem celega telesa z ionizirajočimi žarki. Pri običajni pripravi s kombinacijo zdravil in/ali obsevanja povzročimo ireverzibilno okvaro bolnikovega kostnega mozga oziroma matičnih celic. Pri starejših bolnikih in pri tistih, ki potrebujejo ponovno presaditev, pa je taka intenzivna priprava preveč toksična in združena z visoko smrtnostjo. V tem primeru je primernejša t.i. mini (nemieloablativna) transplantacija, pri kateri so odmerki citostatikov nižji in izkoristimo predvsem imunski učinek presadka na bolezen – tako imenovana reakcija presadka proti malignomu.
Možni zapleti po presaditvi
Kot vsako intenzivno zdravljenje spremljajo tudi PKMC številni zapleti. Glede na čas pojavljanja jih delimo na zgodnje in pozne zaplete. Zgodnji zapleti se pojavijo v prvih 100 dneh po PKMC. Pozni zapleti se pojavljajo po 100 dneh, lahko pa tudi po več desetletjih. Med pogostejše zgodnje zaplete sodijo bakterijske in glivične okužbe ter pri alogenični PKMC akutna reakcija presadka proti gostitelju – akutna GVHD (acute graft versus host disease). Akutna GVHD je posledica neskladnosti med prejemnikovimi in darovalčevimi transplantacijskimi antigeni. Kaže se lahko različno intenzivno, najpogosteje prizadeti organi so koža, jetra in črevo. Akutna GVHD se kljub preprečevanju z imunosupresivnimi zdravili pojavi pri 25 % bolnikov po sorodni alogenični PKMC, medtem ko je pri nesorodni alogenični PKMC ta odstotek še višji. Kljub zdravljenju je smrtnost akutne GVHD relativno velika. V poznem obdobju so pogostejše virusne okužbe, predvsem je nevarna pljučnica, ki jo povzroča citomegalovirus. Po 100 dneh se lahko pojavi tudi kronična GVHD. Za to reakcijo so odgovorni limfociti T, ki so se razvili iz darovalčevih KMC. Bolezen se kaže s kliničnimi znaki avtoimunskih bolezni. Kronične GVHD ne moremo uspešno preprečevati, zdravimo jo z imunosupresivnimi zdravili. V prvih letih po presaditvi lahko pride tudi do ponovitve levkemije oziroma druge maligne bolezni, zaradi katere je bila PKMC opravljena. V takih primerih prihaja v poštev zdravljenje s transfuzijo darovalčevih limfocitov, ki so odgovorni za reakcijo presadka proti levkemiji oz. malignomu ali pa mini transplantacija. Med druge pozne zaplete sodijo zastoj rasti pri otrocih, okvara endokrinih žlez, katarakta, sterilnost in večja pogostost sekundarnih tumorjev.
Kakšne so napovedi za prihodnost in kakšno je stanje pri nas?
»Z uporabo novih antibiotikov, načinov imunosupresivnega zdravljenja, uporabo dejavnikov, ki pospešujejo nastanek in dozorevanje krvotvornih celic, se PKMC uporablja pri zdravljenju vse več bolezni. Prav tako se zvišuje starostna doba bolnikov, pri katerih pride PKMC v poštev. Zato število centrov in število bolnikov, ki jih zdravimo na ta način, skokovito narašča. Leta 1973 je v Evropi 8 skupin zdravnikov opravilo 16 alogeničnih PKMC, leta 2009 pa so v evropskih državah, ki so vključene v EBMT (European Group for Blood and Marrow Transplantation), opravili že več kot 30.000 presaditev. Med temi je približno tretjina alogeničnih PKMC, dve tretjini pa avtolognih.
V bivši SFR Jugoslaviji so s PKMC pričeli že leta 1983 v Zagrebu. Ker je bilo že takrat očitno, da en sam center za celotno državo ne bo zadoščal, smo pričeli s pripravami na presaditve tudi v Ljubljani. Skupino so sestavljali strokovnjaki UKC, Onkološkega inštituta in Zavoda RS za transfuzijsko medicino. Prvo avtologno PKMC smo izvedli januarja 1989. Že istega leta smo pričeli opravljati tudi alogenične PKMC, sprva pri odraslih bolnikih, kasneje pa tudi pri otrocih, in sicer v sodelovanju z Oddelkom za hemato-onkologijo s Pediatrične klinike. Od leta 1996, ko smo s pomočjo Carerrasove fundacije in Univerzitetnega kliničnega centra pričeli z obnovitvenimi deli in tako pridobili tri prostore, namenjene PKMC, je začelo število presaditev krvotvornih matičnih celic naraščati. V zadnjih letih opravimo okoli 100 PKMC letno. Od leta 2002 opravljamo tudi nesorodne alogenične PKMC,« še zaključi primarij Pretnar.
Zanimivost |
|
Zgodovina presajanja krvotvornih matičnih celic v svetu in pri nas
|
|